Stopa ze względu na funkcję jaką spełnia, charakteryzuje się dużą wytrzymałością ale jednocześnie też elastycznością. Pomimo niewielkich rozmiarów przyjmuje na siebie bardzo duże obciążenia, zarówno statyczne jak i dynamiczne. Czasami w wyniku zmian wrodzonych bądź nabytych dochodzi do zaburzeń w ustawieniu poszczególnych elementów, tworzących całą konstrukcję.
Reklama
Dzisiaj uwagę poświęcimy nieprawidłowościom w obrębie palucha, które definiowane są jako paluch sztywny i paluch koślawy. W dalszej części artykułu o przyczynach, objawach i możliwościach leczenia.
Paluch sztywny – przyczyny, objawy
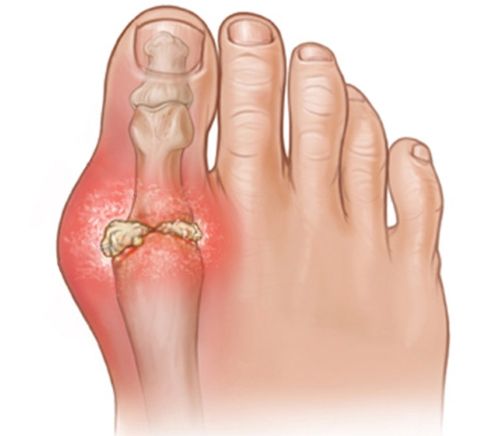 Paluch sztywny nazywany z łaciny „hallux rigidus” to postępujące schorzenie zwyrodnieniowo-zniekształcające, obejmujące staw śródstopno-paliczkowy palucha. Jest to drugie najczęstsze schorzenie (po paluchu koślawym), będące przyczyną dolegliwości bólowych w obrębie palucha – proces deformacji obejmuje około 2% populacji.
Paluch sztywny nazywany z łaciny „hallux rigidus” to postępujące schorzenie zwyrodnieniowo-zniekształcające, obejmujące staw śródstopno-paliczkowy palucha. Jest to drugie najczęstsze schorzenie (po paluchu koślawym), będące przyczyną dolegliwości bólowych w obrębie palucha – proces deformacji obejmuje około 2% populacji.
Wśród przyczyn prowokujących zmiany deformacyjne w obrębie palucha, wyróżnia się:
- powtarzające się mikrourazy stawu śródstopno-paliczkowego
- duży uraz stawu śródstopno-paliczkowego, prowadzący do uszkodzeń w obrębie powierzchni stawowych
- dna moczanowa
- nieprawidłowości anatomiczne – nadmierna długość palucha lub nadmierne uniesienie pierwszej kości śródstopia względem pozostałych oraz nieprawidłowy kształt głowy pierwszej kości śródstopia
- zaburzenie równowagi mięśniowej
- jałowa martwica kości, zarówno o pochodzeniu idiopatycznym jak i będąca konsekwencją zastosowanego leczenia operacyjnego
- zbyt długie unieruchomienie opatrunkiem gipsowym
- choroby reumatyczne
- neuropatie
Objawy palucha sztywnego zależne są od stanu zmian jakie dokonały się już w obrębie stawu. Schorzenie to ma charakter postępujący, co wiąże się z nasilaniem dolegliwości bólowych w miarę postępu procesu deformacyjnego. Podstawowym objawem są dolegliwości bólowe obejmujące staw śródstopno-paliczkowy palucha. Narastające zmiany w obrębie powierzchni stawowych prowadzą do tworzenia się wyrośli stawowych (osteofity), w wyniku czego dochodzi do stopniowego ograniczania zgięcia grzbietowego w stawie – wyrośla najczęściej zlokalizowane są na powierzchni grzbietowej stawu. Postępujący proces prowadzi także do coraz większych uszkodzeń chrząstki stawowej, co ma swoje odzwierciedlenie w powiększonym obrysie stawu, zwiększonej ciepłocie oraz zaczerwienieniu, ale przede wszystkim istotnie nasila dolegliwości bólowe. Wszystkie te czynniki przyczyniają się do znacznego ograniczenia sprawności.
Reklama
Paluch koślawy – przyczyny, objawy
Reklama
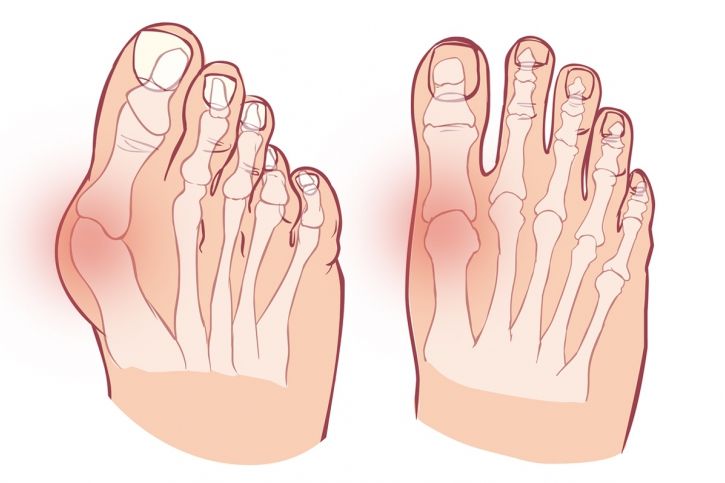
Paluch koślawy nazywany z łaciny „hallux valgus” to proces deformacyjny obejmujący staw śródstopno-paliczkowy palucha. W przebiegu schorzenia dochodzi do stopniowego przemieszczania I kości śródstopia w kierunku przyśrodkowym, co wpływa na boczne odchylenie palucha w stronę pozostałych palców.
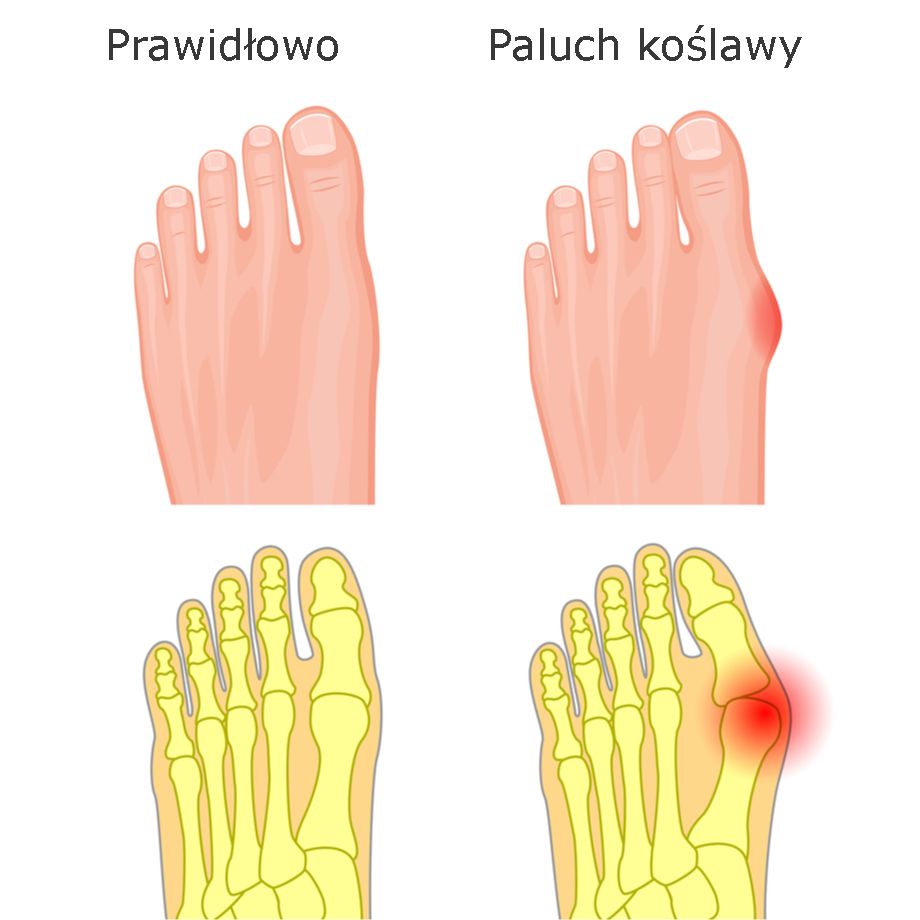
Paluch koślawy dotyka około 2-4% populacji, a zmiany w większości przypadków (około70%) obejmują obie stopy. Pierwsze objawy palucha koślawego pojawiają się dość wcześnie, bo nawet przed ukończeniem 20 roku życia.
Wśród przyczyn prowadzących do wystąpienia palucha koślawego wyróżnia się:
- płeć – kobiety zdecydowanie częściej dotyka proces deformacyjny. Stosunek wynosi 9:1, a związane jest to z mniej wydolnym aparatem więzadłowym stopy kobiety
- czynniki genetyczne – badania pokazują, iż deformacje o podłożu genetycznym dotyczą ok. 55-85% pacjentów, z tym że dziedziczenie następuje przede wszystkim ze strony matki
- płaskostopie – zarówno podłużne jak i poprzeczne
- nieprawidłowe obuwie – obuwie na wysokim obcasie powoduje przesunięcie obciążeń na przodostopie, co przyczynia się do obniżenia łuku poprzecznego stopy, natomiast bardzo wąskie obuwie zwiększa nacisk na okolicę stawu
- amputacja palca II
- dna moczanowa
- reumatoidalne zapalenie stawów, łuszczycowe zapalenie stawów
- przykurcz ścięgna Achillesa
- hipermobilność/ wiotkość w obrębie stawów śródstopno-paliczkowych
- nadmierna długość palucha
- zaburzenia w obrębie mięśnia piszczelowego tylnego
Charakterystycznym objawem palucha koślawego jest ból zlokalizowany na bocznej powierzchni stawu śródstopno-paliczkowego. Jednak typowe jest także to, iż dolegliwości w początkowym stadium pojawiają się sporadycznie, co sprawia, że schorzenie bywa ignorowane. Stopniowo wraz z rozwojem schorzenia dochodzi do nasilenia objawów bólowych oraz zwiększenia częstotliwości ich pojawiania się. Do bólu dołączają inne objawy stanu zapalnego: zaczerwienienie, pieczenie, podwyższona ciepłota oraz obrzęk. Zaawansowane stadia charakteryzują się występowaniem deformacji również w obrębie pozostałych palców, a także poszerzeniem obrysów przedniej części stopy. Narastające dolegliwości bólowe oraz zmiany deformacyjne mają istotny wpływ na zaburzenie prawidłowego chodu, co prowokuje przeciążenia w obrębie stawów kolanowych, biodrowych oraz odcinka lędźwiowego kręgosłupa.
Reklama
Diagnostyka stosowana w przypadku zmian deformacyjnych palucha
Reklama
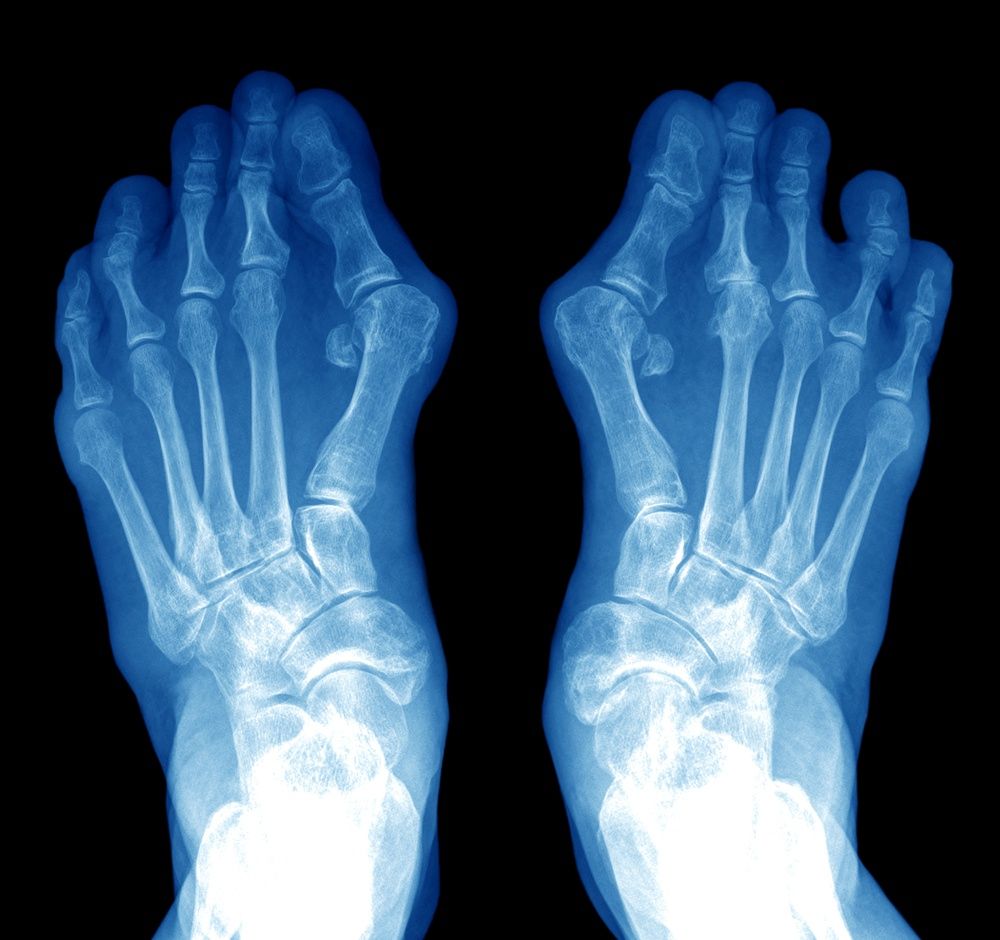 W diagnostyce zastosowanie mają badania obrazowe, umożliwiające ocenienie wielkości zmian deformacyjnych, uszkodzeń chrząstki oraz zmian w obrębie struktur sąsiadujących. Podstawowym badaniem jest badanie rentgenowskie, które powinno być wykonywane w pełnym obciążeniu stopy. Obraz RTG pozwala ocenić stopień deformacji oraz uszkodzenia w obrębie chrząstki.
W diagnostyce zastosowanie mają badania obrazowe, umożliwiające ocenienie wielkości zmian deformacyjnych, uszkodzeń chrząstki oraz zmian w obrębie struktur sąsiadujących. Podstawowym badaniem jest badanie rentgenowskie, które powinno być wykonywane w pełnym obciążeniu stopy. Obraz RTG pozwala ocenić stopień deformacji oraz uszkodzenia w obrębie chrząstki.
Dużo dokładniejszymi badaniami są badanie tomografem komputerowym oraz rezonansem magnetycznym. Zarówno obraz z TK jak i MRI pozwala na ocenę tkanki kostnej jak i tkanek miękkich.
Leczenie zachowawcze czy operacyjne?
Zarówno w przypadku palucha sztywnego jak i koślawego, dobór metody leczenia uzależniony jest od stanu pacjenta, wielkości zmian deformacyjnych oraz nasilenia dolegliwości bólowych. Istotnym czynnikiem jest także wiek pacjenta oraz jego oczekiwania.
Leczenie zachowawcze – paluch sztywny
Leczenie zachowawcze palucha sztywnego ukierunkowane jest na odciążenie stawów w obrębie palucha, a także redukcję dolegliwości bólowych. Uzyskanie poprawy możliwe jest poprzez wykorzystanie metod fizjoterapeutycznych, farmakologii oraz dobór wkładek ortopedycznych bądź obuwia, ograniczających zgięcie grzbietowe w stawie śródstopno-paliczkowym.
Farmakoterapia oraz zabiegi z zakresu fizykoterapii ukierunkowane są na działanie przeciwzapalne oraz przeciwbólowe. W terapii wykorzystuje się:
- laser
- ultradźwięki
- fala uderzeniowa
- jonoforeza
- krioterapia
Leczenie zachowawcze obejmuje także ćwiczenia oraz indywidualną terapię ukierunkowaną na zwiększenie przestrzeni w stawie oraz obniżenie wzmożonego napięcia mięśniowego.
Leczenie operacyjne – paluch sztywny
Leczenie operacyjne wykonywane jest w przypadkach zaawansowanych zmian deformacyjnych, które nie reagowały poprawą na leczenie zachowawcze. Istnieją różne metody operacyjne, które dobierane są indywidualnie po wcześniejszym badaniu i ocenie zmian:
- operacyjne usunięcie wyrośli kostnych (cheilectomia) – mało inwazyjny zabieg polegający na usunięciu zmian wytwórczych z grzbietowej powierzchni stawu
- mikrozłamania wykonywane w obrębie uszkodzonej chrząstki – zabieg mający na celu regenerację chrząstki stawowej. Zabieg często wykonywany w połączeniu z podaniem kwasu hialuronowego oraz komórkami macierzystymi pacjenta.
- zabiegi osteotomii – zabiegi polegające na przecięciu kości w obrębie bliższego paliczka palucha oraz I kości śródstopia. Wykonywane w celu poprawy kształtu kości oraz lepszej mechaniki w obrębie stawu.
- artrodeza – zabieg usztywnienia stawu śródstopno-paliczkowego palucha, wykonywany w zmianach o największym zaawansowaniu.
- endoprotezoplastyka stawu śródstopno-paliczkowego palucha – znaczne ubytki chrząstki stawowej kwalifikują do zabiegu wszczepienia implantu.
Reklama
Leczenie zachowawcze – paluch koślawy
Reklama
Podejmowane leczenie zachowawcze w przypadku palucha koślawego ukierunkowane jest na poprawę stanu funkcjonalnego, rozumianą jako redukcję dolegliwości bólowych, zwiększenie zakresów ruchu oraz korekcję ustawienia stopy. Postępowanie zachowawcze obejmuje:
- dobór prawidłowego obuwia – ma na celu zmniejszenie nacisku na okolicę stawu śródstopno-paliczkowego
- stosowanie aparatów korygujących – mają na celu odciążenie stawu i łagodzenie nawracających stanów zapalnych
- stosowanie wkładek ortopedycznych – mają zastosowanie w przypadku współistniejącego płaskostopia lub koślawości stępu
- farmakoterapia – zastosowanie mają leki o działaniu przeciwbólowym oraz przeciwzapalnym
- zabiegi z zakresu fizykoterapii – zastosowanie mają zabiegi o działaniu przeciwbólowym i przeciwzapalnym, takie jak: laser, jonoforeza z lekiem, krioterapia, ultradźwięki czy fala uderzeniowa.
- kinesiology taping – zastosowanie aplikacji pozwala na korekcję ustawienia palucha, a także na zmniejszenie stanu zapalnego poprzez odciążenie stawu śródstopno-paliczkowego
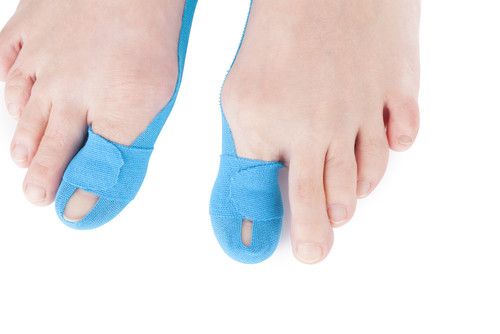
- indywidualna terapia + ćwiczenia – wymagają zaangażowania i przede wszystkim sumienności pacjenta podczas codziennej pracy nad korekcją stopy. Często pomimo braku osiągnięcia korekcji ustawienia palucha dochodzi do poprawy stanu funkcjonalnego pacjenta ( zmniejszenie odczuć bólowych, zmniejszenie częstotliwości stanów zapalnych).
Podczas terapii duży nacisk kładzie się na odtworzenie prawidłowych punktów podporu stopy (3 punkty podporu), zwiększenie przestrzeni stawowej (trakcje stawu), przywrócenie prawidłowego wysklepienia stopy. Ćwiczenia prowadzone są w oparciu o torowanie nerwowo-mięśniowe z zaangażowaniem całej kończyny dolnej.
Leczenie operacyjne – paluch koślawy
Dobór metody operacyjnej zależny jest od stopnia deformacji, zniszczeń w obrębie chrząstki stawowej oraz podłoża zmian. Podobnie jak w przypadku leczenia palucha sztywnego, zastosowanie mają zabiegi regenerujące chrząstkę stawową – mikrozłamania z jednoczesnym podaniem kwasu hialuronowego oraz komórek macierzystych. Mniej nasilone deformacje leczone są w oparciu o zabiegi osteotomii (zabiegi przecięcia kości) – metodą chevron lub scarf. Natomiast deformacje dużego stopnia wymagają zabiegów usztywniających (artrodeza), które wykonywane są w obrębie stawu klinowo-śródstopnego I lub śródstopno-paliczkowego.
Reklama
Rehabilitacja po zabiegach operacyjnych – cele
Reklama
W celu odzyskania pełnej sprawności, konieczne jest wdrożenie odpowiedniego postępowania rehabilitacyjnego po zakończonym leczeniu operacyjnym. Głównymi celami prowadzonej rehabilitacji są:
- redukcja obrzęku
- korekcja chodu
- poprawa czucia głębokiego
- poprawa koordynacji nerwowo-mięśniowej
poprawa zakresów ruchomości w obrębie stawów kończyny dolnej operowanej
Opracowała: mgr Katarzyna Kumor, fizjoterapeuta